- 4月29日、抗ウイルス薬レムデシビルの臨床試験において、COVID-19に対する有効性が確認されたという報道がされた。現在、高いエビデンス・レベルで有効性が確認されたのはレムデシビルが最初である。
- これを受けて米国は、5月1日にレムデシビルの緊急使用を承認した。わが国でも特別承認制度により5月8日以降、臨床使用が可能となった。
- 現時点では、レムデシビルの有効性のデータは限定的であり、安全性情報も少ない。このためリスクとベネフィットのバランスを考慮し、重症患者に限定した投与が想定されている。
はじめに
緊急事態宣言の延長が決定され、さらなる自粛要請が出された5月2日より数日前の4月29日にレムデシビルに関する大きなニュースが世界に伝えられた。それは米国立衛生研究所アレルギー感染症研究所(NIH/NIAID)が主導してきた抗ウイルス薬レムデシビルの臨床試験に於いてCOVID-19に対する有効性が確認されたというものである[1]。
1月末のパンデミック発生以来、複数の既存薬や候補化合物がCOVID-19に対する有効性を期待して用いられてきたが、高いエビデンス・レベルで有効性が確認されたのはレムデシビルが最初である。これを受けて米国は5月1日にレムデシビルの緊急使用を承認し、わが国でも特別承認制度により5月8日以降臨床使用が可能となった。これによりレムデシビルが今後当面の間COVID-19に対する標準治療薬に位置付けられ、これを基準に新薬開発が進められると予想される。本稿ではこのレムデシビル開発の経緯、エボラ出血熱など他ウィルス疾患への効果、COVID-19における臨床試験などについて概説する。
編集注:特別承認については、こちらの情報を参考にしてほしい。
1. レムデシビル開発の歴史
話の始まりは2012年に発生したエボラウイルス疾患(Ebola virus disease : EVD)のアウトブレイクに遡る。EVDは1976年にザラ(南スーダン)とのヤンバク(ザイール)のエボラ 川周辺で報告された致死率の高い出血熱で[2, 3]、発見以後散発的に発生していたが(記録によると29回)、2013-2016年にかけてのアウトブレイクは酷くギニア、リベリアそして シエラレオネを中心に拡大し28,646人の感染者 と11,323人の死者を出す惨事となった[4, 5]。この時は890名の医療関係者も感染し、その致死率は57%に達し、その医療人材の損失と医療崩壊が大きな問題となった[5]。
EVDに対する治療薬が求められる中で、米国Gilead Science社は米国CDC、USAMIIDとの共同でエボラを狙った創薬に着手した。
エボラウイルス(Ebola virus :EVOV)は一本鎖マイナス鎖RNA ウイルスのFiloviridae科に属するウイルスである。他のRNAウイルス同様に自己複製にはRNA dependent RNA polymerase(RdRp)を必須とする事から、RdRpを治療標的としてリボース・アナログを中心に探索と開発を行った結果、見出されたのがGS-5734 (レムデシビル:remdesivir)である。構造式を【図1a】に示すが、アデノシン1リン酸の競合物であり、特徴としてC-nucleoside構造を持っている。この構造は宿主のRNA polymeraseに認識されないために重要あり、これにより毒性が軽減される。また、phosphoramidates (ProTides)の形で 1リン酸をすでに有する事から、細胞内におけるnucleosideの3リン酸化反応の律速段階である、最初のリン酸付与の過程をスキップすることができる。さらに1リン酸付与による電荷を相殺して細胞内への取り込み効率を上げるためフェノールとアミノ酸エステルが付与されている。GS-5734は細胞内に取り込まれると細胞内のエステラーゼ(carboxy esterase I, cathepsin A等)の働きで[6]、フェノールとアミノ酸エステルが切断され、さらにリン酸が2個付与されて活性化される【図1b】[7]。
| 図表1 |
| Remdesivirの構造式と働き |
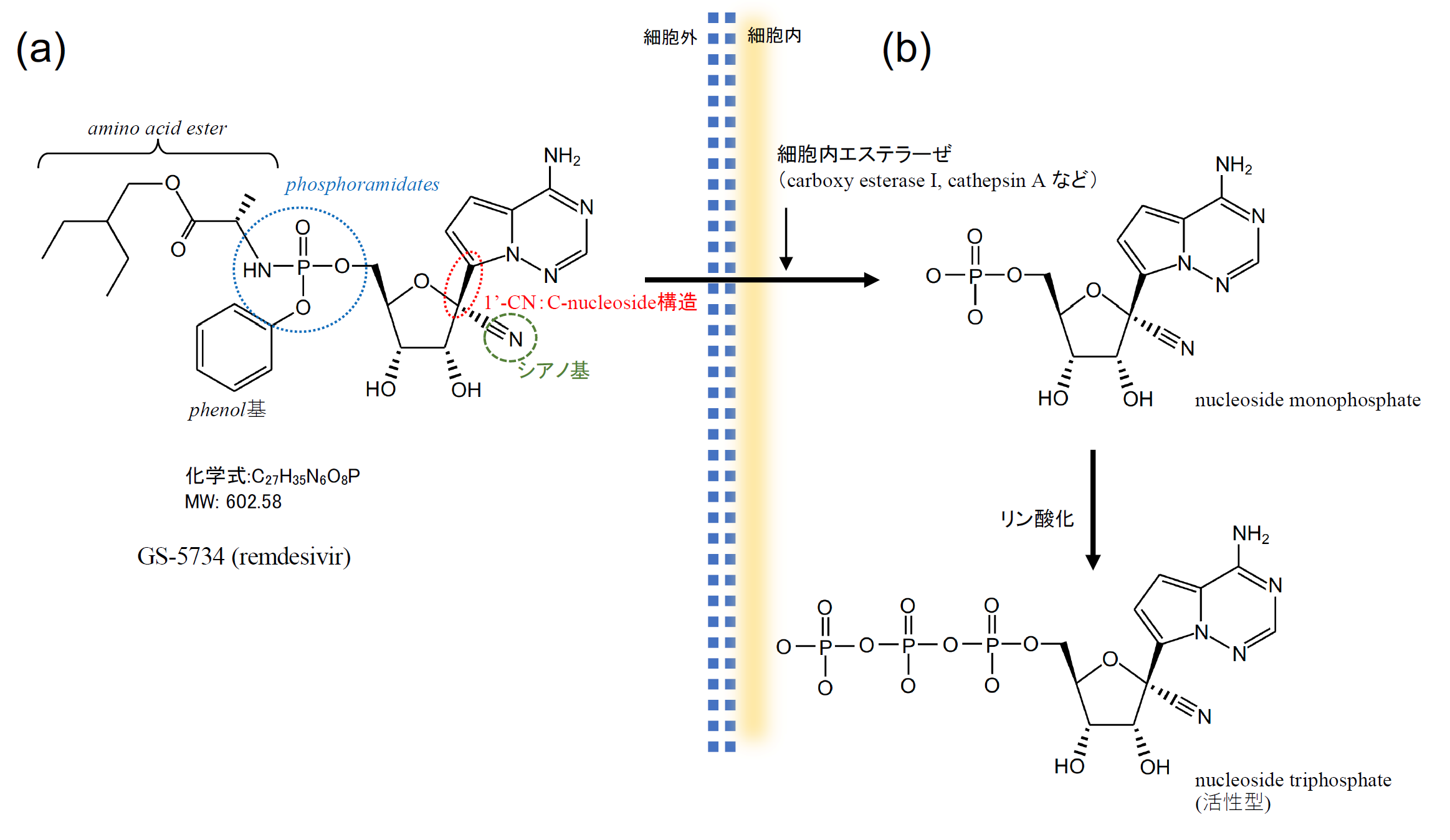 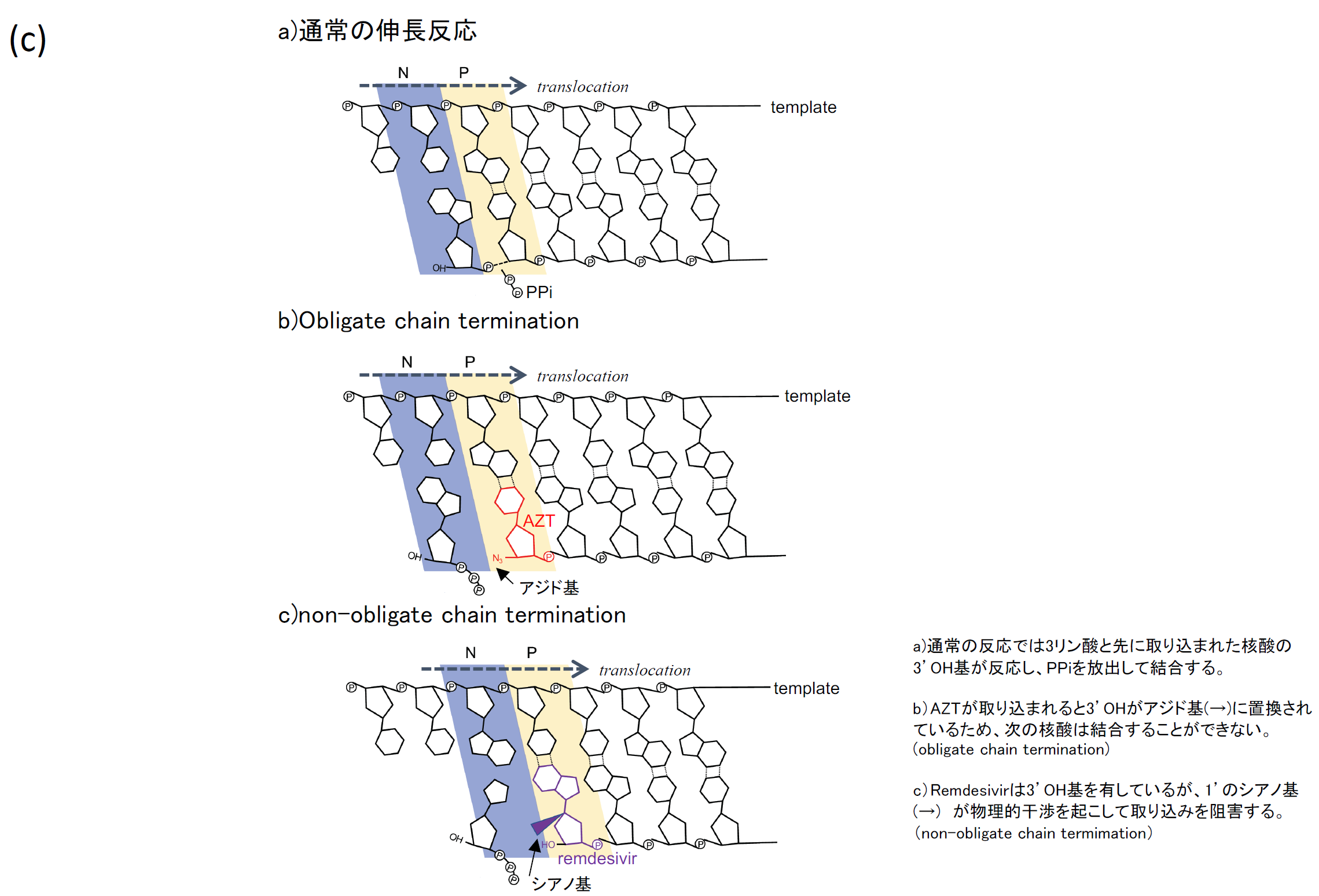 |
活性化されたGS-5734はアデノシン3リン酸と競合して、RdRpにより複製されるウイルスRNA鎖に取り込まれるが、1’のシアノ基による物理的干渉によるnonobligate chain termination [8]を起こしてウイルスRNAの複製を阻害するとされる【図2c】。
| 図表2 |
| Remdesivirの薬物動態 |
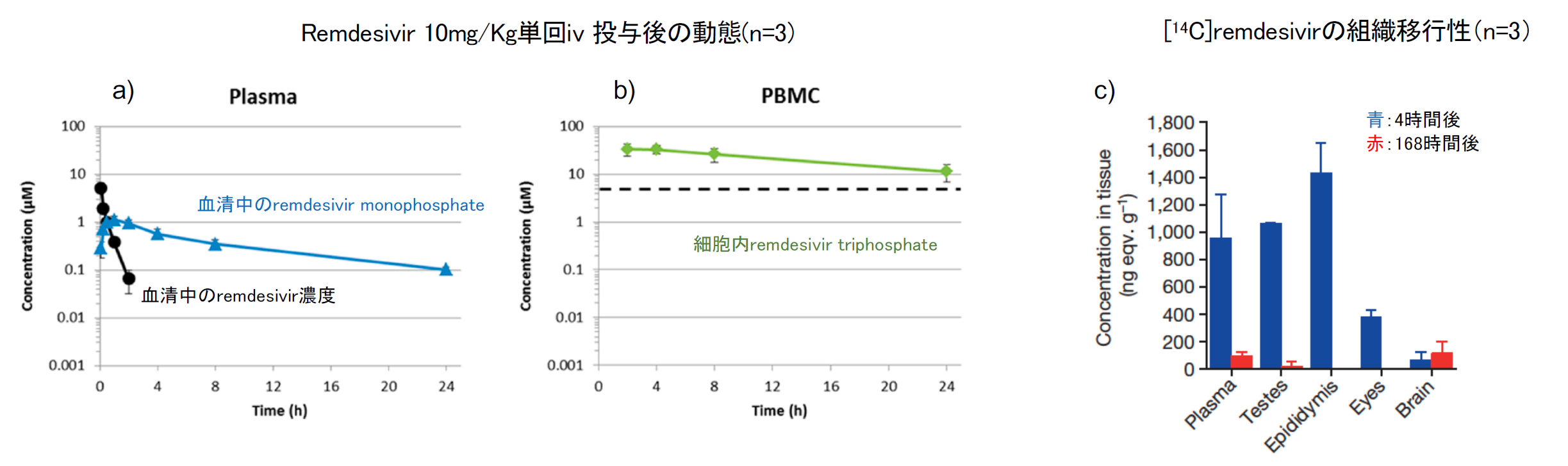 |
| a), b)はDustin Siegel et al., J. Med. Chem. 2017, 60, 1648−1661 Figure 4より c)はTravis K. Warren et al., Nature 531:381-399のFigure 2bより |
2. レムデシビルのEbola virus (EVOB)への有効性
レムデシビルのEVOBに対する有効性については開発の段階で様々なヒト由来細胞株を用いた実験で確認されており、ヒト・マクロファージではEC50=86nMと報告されている[7, 9]。in vivoでの有効性の確認はアカゲザルを用いた感染実験が行われており、EVOB接種・感染後3日目にレムデシビルを10mg/Kgでiv投与、その後感染後4日から13日までの11日間6頭は3mg/Kg iv、6頭は10mg/Kgで投与を継続した結果、感染後28日目の時点で全頭の生存が確認された。経過を通して10mg/Kg投与の方に強い抗EBOV効果が認められており、5日目と7日目には6頭中4頭の血中ウイルス量が定量限界(8X104copy/ml)以下に低下した[9]。この実験では薬物動態も解析しており、その結果10mg/Kg単回iv投与で、レムデシビル の血中半減期はt1/2=0.39hと極めて早く、しかしmonophospahte転換型の半減期は長く(t1/2=14h)【図2a】、 また投与後2時間後にはPBMC内の活性型レムデシビルは抗EBOV活性発現に必要とされるIC50値より数倍高い細胞内濃度を達成し、その後24時間まで維持された【図2b】。この結果からレムデシビルは1日一回の投与で十分と判断された。また[14C]標識のGS-5734の投与で、睾丸、精巣状態、中神経などの解剖学的聖域にも到達していることも確認された【図2c】[9]。
3. Ebola virus disease (EVD)への使用経験
ヒトへの使用経験であるが、今までに2例のEVDへのレムデシビル投与が報告されている。
1)EVD回復後に髄膜脳炎で再発した39歳の女性へのRemdesivir投与報告[10]
レムデシビルがEVD治療を目的として最初に投与されたのはスコットランド出身の看護師Pauline Cafferskyで2014年12月にシエラレオネでの人道的活動中にEBOVに感染。Brincidofovir (200 mgx1回投与) [11]、回復者血漿療法(300 ml2回輸血)、モノクローナル抗体製剤ZMab (50mg/kg)[12]による治療を受けて退院した。後遺症を呈しつつも一旦社会復帰をしたが退院9ヶ月後に髄膜脳炎を発症。再入院第2病日に採取したCSFのqRT-PCRでEBOVが検出される。
MIL77[13]による治療を受けるも、アレルギー反応を呈したため中止となった。第7病日からレムデシビル150mgの投与を開始し、14日間継続投与した。投与開始後VLは速やかに減少し、第33病日に退院した。臨床経過からはレムデシビルの投与が有効であったと推測できるものの、同時にステロイドも使用しており、レムデシビルの抗ウイルス効果と判断するには至らなかった。尚、レムデシビル投与中に重篤な有害事象は認められなかった。
2)新生児のEVDへのremdesivir投与報告[14]
ヒトへの投与2例目はEBOV胎内感染の新生児である。
Conakry(ギニア)のNongo Ebola治療センターに発熱、無気力、結膜充血を主訴に25歳女性が受診。qRT-PCRでEVDと診断。患者は妊娠しており、妊娠28週と自己申告した。EVD治療としてfavipiravir[15]の投与が行われた。
第5病日に2,800gの女児を出産。母親は出産に伴う出血で死亡。女児は発育状況から35-36週と判断された。出産45分後に行われた末梢血のRT-PCRでEBOVが検出された。治療としてZMapp(50mg/Kg)、EVD回復者から採取したリンパ球輸血を受けるも改善せず、出生19日目からレムデシビルを10mg 12日間投与。投与開始2日後に血中VLは検出限界以下を達成。出生33目に3100gで退院。12ヶ月目のfollow upの時点で正常に発育していることが確認されている。
いずれの症例報告もレムデシビル投与後に速やかに血中VLの低下を認めており、レムデシビルがEBOVの増殖抑制に有効であったと推察されるが、他の実験的治療も併用されており、レムデシビルのみが有効だったと結論するには至っていない。EVDに対する有効性を立証するには前向きの臨床試験が必要と考えられる。
尚、NIAIDのチームがEVD回復後も後遺症を呈している症例を対象とした、前向き、二重盲検、無作為割付のPREVAIL IV study(NCT02818582)を2016年7月より実施しているが、2019年9月の時点で目標120症例に対して僅か38症例の登録しかなされておらず、その結果はまだ公表されていない(https://clinicaltrials.gov/ct2/show/NCT02818582)。また、2018年にコンゴ民主共和国で実施されたEVDに対する実験的治療法4種のRCTでは3つの抗体製剤armとともにレムデシビル armも組まれており、175症例が割り付けられている。レムデシビル の投与スケジュールは200mgx1日、2日目以降は100mgのiv投与が行われている。他3剤と同様に、レムデシビルの投与により、血中VLの減少が記録されているが、この試験ではレムデシビルがEVDに有効であることを前提に組まれているため、レムデシビル自体の評価は記述されていない[16]。
4. レムデシビルのEBOV以外のRNAウイルスに対する有効性の検討
レムデシビルはRdRpを標的として開発された事から、他のRNAウイルスに対する有効性についても検証されている。Michael K. Lo 等はin vitro実験で、Ebolaと同じFiloviridae科のMarburg、Paramyxoviridae科のNipa、Hendra、麻疹、Pneumoviridae科のRSVに対してレムデシビルは<100nMの濃度で増殖を抑制を示したと報告している[17]。またSheahan等はヒト上気道細胞を用いたin vitro実験でSARS-CoV、MARS-CoVそれぞれIC50=0.069µM、0.074µMと報告している[18]。また、Coronaviridae科のウイルスに幅広く、SARS-CoVに近いHKU3株、WIV1株、SHC014株や MERSに近いHKU5株などのコウモリに感染するウイルについても阻害活性を示すと報告をしている。この結果はCoronaviridae科のウイルス間においてRdRpが比較的よく保存されている事実と合致する。MERSへの有効性が確認されていたGS-5734はパンデミック早期から有望な候補として挙げられていた[18]。
MERSに対するレムデシビルのin vivoでの有効性はアカゲザルの感染モデルで報告されている。コントロール群(6頭)、MERS―CoV感染24時間前からレムデシビル 5mg/kgをiv 投与した予防投与群(6頭)、そしてMERS―CoV感染12時間後からレムデシビル 5mg/kgをiv 投与した治療群(6頭)の3群間の比較で行われた実験において、予防投与群と治療群共に臨床徴候の軽減と肺内ウイルス増殖の抑制が認められた。[19]
COVID-19に対するレムデシビルの有効性の検討はin vitroではWang等がVero E6 cellsを使用した評価系でEC90 = 1.76µMと報告している[20]。
5. SARS-CoV-2への有効性の検討
ここまで述べてきたようにCoronaviridae科に属するウイルスの増殖をレムデシビルが阻害することは複数の研究グループの手で、異なる手法によって確認されており、再現性のある事象と考えられる。この事から、今回のSARS-CoV-2パンデミックの早期からレムデシビルは有望な治療薬剤候補薬として複数の臨床試験が組まれてきた。現在までに3つの試験の報告が発表されている。
1)COVID-19重症例に対するレムデシビルの人道的使用の報告[21]
2020年1月25日から3月7日までの期間にCOVID-19重症症例に対するレムデシビルの人道的使用が行われた。61名の患者が少なくとも1回の投与を受けており、論文ではこのうちデータの揃っている53名について記述している。
53名の内訳は米国:22名、EUとカナダ:22名、日本:9名であった。53名中30名(57%)が人工呼吸器装着、4名(8%)がECMO装着していた。レムデシビルの投与量は初回 200mg/日 iv、その後2-9日は100mg/日 ivであり、10日間の治療が行われた。
この試験では予め設定されたエンドポイントはないが、臨床上重要な事象(酸素療法の状況、侵襲的な呼吸管理、ECMOの使用、退院、有害事象)については症例数を数えている。加えて、生存退院症例数、「six-point ordinal scale」(表1)で2ポイント以上の改善症例数を評価した。
18日までの経過観察で、oxygen support classが改善したのが36名(68%)、そのうち17名は 人工呼吸器装着から離脱している。また、25名(47%)が退院し、7名(13%)が死亡した。死亡症例は集中呼吸管理をされていた症例に多く6名(18%= 6/34)、それ以外が1名(5%=1/19)であった。
28日目の時点で、臨床的に改善が見られた症例の累積頻度は84%で、侵襲的呼吸管理を受けていた症例、あるいは70歳以上の症例で改善が低い傾向が認められた。
有害事象は32例(60%)から報告された。高い頻度で報告されたのが肝機能障害(23%)で、下痢(9%)、皮疹(8%)、腎機能障害(8%)が続いた。また12名(23%)に重篤な有害事象が報告された。これは多臓器不全、敗血症性ショック、急性腎不全、血圧低下であり、侵襲的呼吸管理を受けている症例に認められた。
この報告を読むにあたっては幾つか留意すべき点がある。まず症例数が少ない事、レムデシビルの評価が病状の改善のみで、ウイルス学的な検討(ウイルス量の推移など)が成されていない事、そして対照群が設定されていない点などである。COVID-19は自然治癒する感染症であることから、重症化症例においても抗ウイルス薬の有効性の評価は難しい。これらの疑問点については現在進行中の前向き、無作為割付、二重盲検の臨床試験において解決されるものと期待される。
2)成人の重症COVID-19に対するレムデシビルの有効性について[22]
2020年4月29日にLancet誌に中国で行われたレムデシビルの無作為割付、二重盲検、プラセボコントロール、他施設臨床試験(NCT04257656)の結果が掲載された。
2020 年2月6日から3月12日にかけて 湖北省の医療機関10施設から255例がスクリーニングされ、237例が試験登録基準に合致した。試験のプライマリ・エンドポイントは入院後28日の時点での臨床症状の改善の日数で、その定義は「six-point ordinal scale」【図表3】の2ポイント改善、もしくは退院のいずれか先に達成した日数とされた。仮説として、「臨床症状の改善に到る日数がレムデシビル群でプラセボ群の21日より6日早まるhazard ration:H R=1.4)」とした。これを立証するには両群合わせて325の改善事例が必要とされ、症例の80%が28日以内に達成し、10%が脱落するという推計のもと452名の登録を計画した。しかし、3月12日にプロトコルに記載された試験中止基準に抵触したため、237名で登録中止となった。158例がレムデシビル群に79例がプラセボ群に割り付けられた。その結果、試験の統計学的パワーは80%から58%に低下した。
| 図表3 |
| The Six-Point Ordinal Scale |
 |
| Modified from ordinal scale by the WHO R&D Blueprint Group |
最終解析において臨床症状改善日数はレムデシビル群でメジアン21日[IQR 13.0-28.0]、プラセボ群でメジアン23日[IQR 15.0-28.0]、HR 1.23と統計学的有意差は認められなかった。尚、サブグループ解析で症状発症後10日以内にレムデシビルあるいはplaceboを投与された症例に限定して見ると、統計学的有意性は認められないものの、レムデシビル群でメジアン18日[IQR 12.0-28.0]、プラセボ群でメジアン23日[IQR 15.0-28.0]、HR 1.52と数字上はレムデシビル群が早く改善していた。これは試験デザインの時の仮説に近い値であり、興味深い結果である。死亡率であるが、28日の時点でレムデシビル群22例(14%)に対して、プラセボ群で10名(13%)と有意差は認められていない。また、この試験ではウイルス学的な解析も行われており、237名のうち196名について上気道および下気道分泌液のqRT-PCRが行われている。経過に伴い、ウイルス量は低下し、28日の時点で、153例(78%)が陰性化している。ウイルス量の低下スピードも、陰性化率もレムデシビル群とプラセボ群で差は認められていない。
有害事象はレムデシビル群で102例(66%)に対し、プラセボ群で50(64%)報告された。また重篤な有害事象はレムデシビル群で18例(12%)に対し、プラセボ群で20(26%)であり、いずれも両群で有意さは認められなかった。ただ、有害もしくは重篤な有害事象で薬剤を中止する症例はプラセボ群で4(5%)に対してレムデシビル群で18例(12%)と高頻度であった。
以上のデータから本論文はCOVID-19に対するレムデシビルの有効性は認められなかったと結論付けている。本試験は緻密にデザインされているが、結果の解釈にあたっては登録数が計画の52%にしか達しておらず、それによる統計学的パワーが弱まったことを考慮しなければならない。その上で、次に述べるNIH ACTT1試験の結果と合わせてレムデシビルの評価をすることが必要だと思われる。
3)NIH ACTT1試験[1]
入院加療中のCOVID-19患者を対象としたNIAID主導の無作為割付、二重盲検、プラセボコントロール、他施設臨床試験である。21カ国から64施設が参加。最終的に1036名が登録。
4月29日中間報告が発表された。その結果、プラセボ群に比してレムデシビル群において 回復までの時間が 31% 早まったこと (p<0.001). 特に回復までのメジアン値がプラセボ群の15日に対して レムデシビル群は11日であった。死亡率は レムデシビル群8.0% に対してプラセボ群が 11.6% (p=0.059).とレムデシビル 投与群で低い傾向が認められた。
本稿の冒頭にも述べたが、COVID-19 に対する有効性が高いエビデンス・レベルで確認されたのは本ACTT1試験が初めてであり、最終的な解析結果が待たれる。尚、上述したように同日にLancet誌に発表された中国からの報告は相反する結果を示しており、2つの試験の結果の相違が何から生じているのか、試験のデザインや登録患者の背景などの詳細な分析が求められる。
おわりに
以上、現状を打開する一筋の光明とも言えるレムデシビルについてまとめてみた。本邦では特別承認制度により5月8日以降の臨床使用が可能となったが、現時点ではまだ有効性のデータも限定的であり、安全性情報も少ないことから、リスクとベネフィットのバランスから重症患者に限定しての投与が想定されている。
報道によるとGilead Science社は本稿執筆5月8日時点で14万人分の在庫を確保し、年内に100万人分製造するという。ただし、わが国への配分量や供給のスケジュールは未定である。また、レムデシビルはEVD治療薬であり、SARS-CoV-2に最適化された薬剤ではない事から、SARS-CoV-2に特異的な、より強力な薬剤の開発が切望される。
参考文献
Eboraへのremdecivir使用例の詳細については以下の論文を参照されたし。
- Jacobs, M., et al. (2016). “Late Ebola virus relapse causing meningoencephalitis: a case report.” Lancet 388(10043): 498-503. [10]
- Dornemann, J., et al. (2017). “First Newborn Baby to Receive Experimental Therapies Survives Ebola Virus Disease.” J Infect Dis 215(2): 171-174.[14]
COVID-19へremdecivir使用した臨床研究報告の詳細は以下の論文を参照されたし。
- Grein, J., et al. (2020). “Compassionate Use of Remdesivir for Patients with Severe Covid-19.” N Engl J Med. [21]
- Wang, Y., et al. (2020). “Remdesivir in adults with severe COVID-19: a randomised, double-blind, placebo-controlled, multicentre trial.” The Lancet. [22]
[引用文献]
- NIAID (2020). “NIH Clinical Trial Shows Remdesivir Accelerates Recovery from Advanced COVID-19.” from https://www.niaid.nih.gov/news-events/nih-clinical-trial-shows-remdesivir-accelerates-recovery-advanced-covid-19
- Bull World Health Organ. 1978 56 (2): 271-293
- Bull World Health Organ. 1978 56 (2): 247-270
- Philos Trans R Soc Lond B Biol Sci. 2017 May 26; 372 (1721):
- J Epidemiol. 2017 Oct; 27 (10): 455-461
- Antimicrob Agents Chemother. 2016 Jan; 60 (1): 316-322
- J Med Chem. 2017 Mar 9; 60 (5): 1648-1661
- Antimicrob Agents Chemother. 2007 Aug; 51 (8): 2920-2928
- Nature. 2016 Mar 17; 531 (7594): 381-385
- Lancet. 2016 Jul 30; 388 (10043): 498-503
- PLoS One. 2016 11 (9): e0162199
- Sci Rep. 2014 Nov 6; 4 6881
- Sci Rep. 2018 Dec 4; 8 (1): 17628
- J Infect Dis. 2017 Jan 15; 215 (2): 171-174
- PLoS Med. 2016 Mar; 13 (3): e1001967
- N Engl J Med. 2019 Dec 12; 381 (24): 2293-2303
- Sci Rep. 2017 Mar 6; 7 43395
- Sci Transl Med. 2017 Jun 28; 9 (396):
- Proc Natl Acad Sci U S A. 2020 Mar 24; 117 (12): 6771-6776
- Cell Res. 2020 Mar; 30 (3): 269-271
- N Engl J Med. 2020 Apr 10;
- The Lancet. 2020 April 29;